Dossiers
Dossiers
Rédaction ❚ GUILLAUME ST-LAURENT, rédacteur et consultant
En collaboration avec Yvan Campbell, kinésiologue et fondateur de l’Institut de kinésiologie du Québec.
LE TYPE DE NÉVRALGIE DONT SOUFFRE UNE PERSONNE SERA DÉTERMINÉ SELON LE NERF AFFECTÉ, QUELLE QUE SOIT PAR AILLEURS LA NATURE DE LA DOULEUR RESSENTIE, QUI PEUT ÊTRE INTERMITTENTE OU CONSTANTE, PÉRIPHÉRIQUE OU CHRONIQUE, LOCALISÉE OU DIFFUSE DANS DE GRANDES ZONES DU CORPS, SPONTANÉE OU PROVOQUÉE, S’ACCOMPAGNER OU NON DE PERTES DE FORCE, D’ENGOURDISSEMENTS, DE FOURMILLEMENTS OU DE PICOTEMENTS.
❚ On parlera par conséquent d’une sciatalgie lorsque le nerf atteint est la sciatique, d’une cervicalgie ou d’une brachialgie (ou des deux à la fois : la cervico-brachialgie) lorsqu’il s’agit plutôt des nerfs à leur sortie de la colonne vertébrale, de névralgie du trijumeau lorsque la douleur survient dans le territoire d’une ou plusieurs branches sensitives du nerf trijumeau (le 5e nerf crânien) et de névralgie d’Arnold lorsque le nerf bilatéral du même nom, situé dans les muscles profonds du cou, est affecté.
Les types les plus fréquents de névralgie sont sans conteste la sciatalgie, qui se manifeste généralement par des douleurs vives – des « coups de poignard » tristement célèbres ! – à la fesse et un membre inférieur, et sa grande soeur, la cervico-brachialgie, affectant plutôt le plexus brachial et, par conséquent, un membre supérieur. La névralgie du trijumeau, par contraste, toucherait environ 4 à 13 personnes sur 100 000, tandis que la névralgie du nerf d’Arnold représenterait 8,7 % des céphalées d’origine cervicale.
La plupart des sciatalgies sont de type discal, où le nerf sciatique se trouve comprimé par une hernie au niveau de la racine (L5 ou S1), et finissent par disparaître d’elles-mêmes, cela mérite d’être souligné, dans 80 % des cas. Il arrive rarement qu’une intervention chirurgicale s’avère nécessaire pour lever la compression (environ 5 % des cas).
La cervico-brachialgie, qui suppose plutôt la lésion d’une racine nerveuse entre les vertèbres C5 et D1, a quelque chose de plus insidieux. Souvent accompagnée de maux de tête, d’étourdissements ou de nausées, elle sème toutes sortes de prédispositions et tend à se dissimuler derrière des douleurs passagères ou des pathologies d’épaule qu’elle contribue sournoisement à engendrer et entretenir.
DES ÉTIOLOGIES COMPLEXES
Sous l’apparente simplicité de ces définitions et considérations se cache toutefois une diversité déroutante de causes et de cas d’espèce. En effet, les causes peuvent aller du dérangement intervertébral mineur (DIM) à une maladie auto-immune telle que le Syndrome de Guillain-Barré, en passant par la compression mécanique d’un nerf due à une hernie discale, un traumatisme, une névrite, une infection, une maladie systémique comme le diabète ou une inflammation.
En ce qui touche les sciatalgies, par exemple, on en distingue trois types généraux – discales, radiculaires non-discales et non-radiculaires – et les deux dernières catégories, quoique beaucoup moins fréquentes, regroupent des causes multiples et complexes telles qu’un accolement des racines induit par une arachnoïdite ou des métastases épidurales.
Il est en outre possible dans tous les cas de névralgies que la région du nerf atteint diffère du siège de la douleur. Il est donc aisé de se méprendre sur la cause d’une névralgie et, en l’absence d’un diagnostic médical, toujours essentiel de garder à l’esprit qu’il pourrait s’agir d’une « fausse » névralgie ou que la lésion pourrait se trouver tout autant à la racine que le long du trajet nerveux.
Cela explique d’ailleurs le phénomène des « fausses » sciatalgies, où les symptômes se manifestent près du nerf sciatique alors qu’ils sont en fait consécutifs de douleurs ou raideurs musculaires. C’est notamment le cas dans le syndrome du piriforme, ce muscle stabilisateur du bassin et au travers duquel passe le nerf sciatique chez 30 % des gens, souvent tendu en raison d’une position assise prolongée et d’une mauvaise hydratation.
LE RISQUE DE CHRONICISATION
Les névralgies peuvent évoluer sous la forme de douleurs dites chroniques ou persistantes, c’est-à-dire perdurant au-delà de la durée normale de guérison (2 à 3 mois)(1). L’installation de telles douleurs se caractérise par le développement d’une « sensibilisation centrale » ou d’une hypersensibilité des nocicepteurs secondaires (situés dans la moelle épinière), ce qui signifie que le système nerveux central en vient à s’adapter à la douleur au niveau cellulaire et membranaire, avec un gain d’efficacité dans la transmission de l’information nociceptive(2).
En affectant ainsi le système nerveux central, la douleur devient plus rebelle et durable, en plus de modifier son étiologie. « À la composante d’abord nociceptive de la douleur s’ajoutant une composante centrale, il n’est pas rare que celle-ci persiste même lorsque la source de la douleur périphérique initiale est traitée », comme le souligne le kinésiologue Yvan Campbell, spécialiste de la douleur chronique.
En outre, la composante centrale de la douleur névralgique a ceci de particulier qu’elle est directement proportionnelle à l’effort relatif de l’individu. Par conséquent, elle augmentera et diminuera en fonction de l’effort déployé, compte tenu de la condition physique générale de l’individu ainsi que de son niveau de fatigue et de stress.
 (3)
(3)
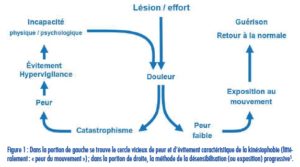
Notons que la douleur chronique conduira le plus souvent à une inactivité prolongée, l’individu percevant cette douleur comme menaçante (« catastrophisme »), ce qui engendrera à son tour un déconditionnement physique et/ ou psychologique qui accentuera l’effort relatif et, par conséquent, la douleur ressentie. Le piège de la « kinésiophobie » (voir figure 1), bien décrit en 1995 par l’équipe du Dr Johan Vlaeyen, se referme ainsi, avec toutes les conséquences psychosociales qui s’ensuivent et le consolident.
Ce cercle vicieux est la raison essentielle pour laquelle il importe de conserver une activité normale lorsque l’on souffre d’une névralgie, et ce, en dépit du conseil qui était autrefois prodigué, et qui semble s’être bien ancré dans la mémoire collective, de bouger le moins possible lorsque l’on souffre d’une sciatalgie. Au contraire, renforcer la musculature et éviter le déconditionnement physique sont deux des enjeux cruciaux d’une bonne prévention et gestion des douleurs névralgiques.
LE DN4 : UN OUTIL SIMPLE ET PRATIQUE
Les névralgies posent ainsi des risques bien réels de chronicisation, que tout retard dans le traitement de ces douleurs accroît considérablement. En ce sens, le questionnaire DN4 (« Douleur neuropathique en 4 questions ») fut introduit en 2005 afin de faciliter le diagnostic médical des douleurs neuropathiques. Sans étonnement, son accueil fut très favorable et il s’est depuis solidement implanté dans la pratique médicale.
Le DN4 est constitué de 4 questions déclinées en 10 items à cocher « oui » ou « non » (voir figure 2). Après interrogatoire, le médecin doit ensuite comptabiliser les réponses : 1 pour chaque « oui » et 0 pour chaque « non ». Si le score du patient est égal ou supérieur à 4/10, le test permet de diagnostiquer une douleur neuropathique avec une sensibilité de 83 % et une spécificité de 90 %(4).

Ainsi, lorsque le médecin suspecte la présence probable d’une composante neuropathique à la douleur, le DN4 peut être utilisé afin de confirmer le diagnostic. Il ne peut toutefois pas servir à mesurer l’intensité de la douleur ou faire le suivi sous traitement. Il ne dispense donc aucunement le médecin d’identifier par voie d’examen – qui différera en fonction de la cause : bilan sanguin, radiographie, scanneur, IRM, etc. – le trajet nerveux en cause afin de le traiter.
RÉFÉRENCES
(1) Note : La douleur chronique toucherait 17 % des Canadiens âgés de 15 ans et plus, soit près de 1 personne sur 5, alors qu’elle atteindrait de 23,9 % à 31,3 % de la population âgée de 65 ans et plus. Jamieson R.N. et Edwards R.R. (2012), Integrating pain management in clinical practice. Journal of Clinical Psychology in Medical Setting, n. 19, vol. 1, p. 49-64.
(2) Pohl M., « Sensibilisation nociceptive centrale : systèmes de signalisation cellulaire et moléculaire », Douleurs : Évaluation – Diagnostic – Traitement, 2014, n. 15, vol. 2, p. 44 51.
(3) Vlaeyen et al., « Fear of movement/(re)injury in chronic low back pain and its relation to behavioral performance », Pain, 1995, no. 62, vol. 3, p. 363-72.
(4) Bouhassira D., Attal N., Alchaar H. et al., « Comparison of pain syndromes associated with nervous or somatic lesions and development of a new neuropathic pain diagnostic questionnaire (DN4) », Pain, 2005, vol. 114, p. 29-36.
❚ LE MASSAGER FÉVRIER 2020